Нарушения работы пищеварительной системы в той или иной степени встречаются у каждого человека. Вместе с тем существуют заболевания, которые буквально делят жизнь на до и после. Именно к таким относится желчнокаменная болезнь, требующая хирургического вмешательства.
По статистике, ЖКБ встречается примерно у 10―20% взрослого населения нашей страны в зависимости от региона. Орган играет важную роль в процессе пищеварения, поэтому жизнь без желчного пузыря требует соблюдения ряда правил и ограничений, о которых мы расскажем далее.
Функции желчного пузыря
Желчный пузырь (ЖП) вместе с протоками образует билиарную систему. Ее основная функция — накопление желчи и ее заброс в двенадцатиперстную кишку. Полый орган вмещает около 50―80 мл секрета, при этом его эвакуация происходит только в ответ на прием пищи.
За сутки печень вырабатывает около полутора литров желчи, однако ее состав и свойства меняются при попадании в желчный пузырь. В нем почти в 10 раз повышается концентрация желчных кислот, билирубина и холестерина за счет всасывания воды и других элементов через стенки органа.
Работа желчного пузыря обеспечивает следующие процессы:
- нейтрализация кислотной среды желудочного сока;
- активизация ферментов поджелудочной железы;
- полноценное переваривание пищи, расщепление жиров и усвоение витаминов;
- перистальтика кишечника и выработка в нем слизи;
- обеззараживание частиц пищи и предотвращение гельминтоза за счет создания щелочной среды;
- выработка гормонов и кишечных ферментов.
Причины появления камней в желчном пузыре
В норме орган должен полностью избавляться от желчи при сокращении, но так происходит не всегда. Появлению желчнокаменной болезни способствуют:
- врожденные патологии строения органа, перегиб пузыря или протоков;
- изменение состава желчи, в результате чего она становится густой, застаивается, начинает образовывать твердый осадок и камни;
- изменение моторики билиарного тракта;
- гормональные сбои, в частности, после приема некоторых препаратов (пероральных контрацептивов);
- наличие лишнего веса, сахарный диабет;
- несбалансированное питание, употребление продуктов с высоким содержанием углеводов и холестерина;
- малоподвижный образ жизни;
- частые стрессы;
- курение, употребление алкоголя.
Симптомы желчнокаменной болезни
ЖКБ проявляется болью, тяжестью и дискомфортом в правом подреберье, нарушением пищеварения (рвотой, тошнотой, вздутием живота, отрыжкой). Возникает непереносимость жирной пищи, молочных продуктов, а также острых и жареных блюд. Среди других симптомов нарушения работы желчного пузыря можно отметить:
- повышение температуры тела;
- потемнение мочи и осветление кала;
- постепенное снижение массы тела;
- пожелтение кожных покровов, склер глаз;
- быструю утомляемость, общее ухудшение самочувствия.
Желчнокаменная болезнь диагностируется на основании лабораторных анализов, УЗИ, КТ, МРТ, а также рентгенологического исследования.
Выявление камней в желчном пузыре не всегда требует специфического лечения. Если у пациента нет осложнений, то врачи прибегают к выжидательной тактике. Помимо этого, разработаны методы растворения песка и камней с помощью ряда препаратов, но подобная терапия не является панацеей от ЖКБ. Со временем камни образуются снова.
Удаление ЖП показано при появлении осложнений, таких как острый или хронический калькулезный холецистит. При успешном хирургическом лечении пациент избавляется от негативных симптомов без каких-либо серьезных последствий для качества жизни.
Что происходит в организме после операции по удалению желчного пузыря?
В 95% случаев хирургическое лечение приносит только облегчение и пациент начинает себя чувствовать так, словно вмешательства не было. Вместе с тем удаление органа пищеварительной системы не может пройти бесследно. После операции в организме происходит как минимум 3 важных изменения:
1. Желчи больше негде скапливаться, поэтому она начинает непрерывно поступать в двенадцатиперстную кишку.
2. Образующийся в печени секрет оказывает давление на протоки.
3. Желчь больше не очищается от избытка воды, хлора и натрия, поэтому постепенно меняется состав микрофлоры кишечника.
Около 30% пациентов первое время после операции могут отмечать:
- тянущие боли в правом подреберье;
- чувство тяжести и вздутие в животе;
- тошноту до или после приема пищи;
- горечь во рту, изменение вкуса и пр.
Ухудшение самочувствия и другие негативные последствия могут наблюдаться у пациентов с заболеваниями двенадцатиперстной кишки или поджелудочной железы, в остальных случаях у операции больше плюсов, чем минусов.
Пищеварение после удаления желчного пузыря
После операции у пациента могут наблюдаться:
- нарушения стула, вызванные снижением концентрации желчи и, как следствие, ухудшением обработки пищи;
- изменение обмена веществ, в частности, недостаток жирорастворимых витаминов, жирных кислот, кишечных белков и гормонов;
- признаки раннего старения организма за счет снижения усвоения антиоксидантов.
Со временем организм пациента перестраивается и «учится» обходиться без удаленного органа. При соблюдении рекомендаций лечащего врача хорошее самочувствие возвращается:
- исчезают хронические боли в правом подреберье и животе;
- нормализуется стул;
- сглаживаются проявления других заболеваний органов желудочно-кишечного тракта.
Восстановление после удаления желчного пузыря
Начиная с первых дней после операции, пациент столкнется с рядом ограничений. В первую очередь они связаны с режимом питания. Так, в первые сутки разрешается пить только воду, причем не более полутора литров.
На вторые сутки разрешено пить травяные отвары, нежирный кефир, можно есть жидкое картофельное пюре на воде. Далее на протяжении недели в меню постепенно вводятся протертые каши, легкие бульоны, нежирное мясо и рыба, ржаные сухари.
Важно! Желчь выводится из протоков только во время приема пищи, поэтому пациенту необходимо перейти на дробное питание. Кушать необходимо 5―6 раз в день. При соблюдении этого правила желчь не будет застаиваться, следовательно, в протоках не образуются новые камни и не начнется воспалительный процесс.
Полное восстановление организма после удаления желчного пузыря занимает около полугода. Для того чтобы этот процесс прошел успешно, пациенту рекомендуется:
- в течение 1-2 месяцев не поднимать тяжести, не выполнять тяжелую работу по дому, исключить интимную близость;
- ограничить занятия спортом, но при этом малоподвижный образ жизни не приветствуется;
- отказаться от посещения солярия, пляжа, бани и сауны — необходимо избегать как перегрева, так и переохлаждения.
Лекарства после удаления желчного пузыря
В период послеоперационной реабилитации пациенту необходимо принимать ряд медикаментов. Для предотвращения инфекционного и воспалительного процесса первые несколько дней нужно пить антибиотики. Для устранения боли врач может назначить анальгетики и спазмолитики. Для восстановления выработки желчи назначаются желчегонные препараты. Перечислим основные.
«Холосас» — сироп растительного происхождения с широким терапевтическим эффектом. Действующий компонент препарата — экстракт плодов шиповника, богатый витаминами и минералами.
Сироп, как указано в инструкции, усиливает секрецию желчи, стимулирует перистальтику кишечника, оказывает мягкое противовоспалительное действие, активизирует работу поджелудочной железы, повышает устойчивость организма к инфекционным и бактериальным заболеваниям.
«Аллохол» — желчегонное средство растительного происхождения, в состав которого входят экстракты крапивы, чеснока, пчелиный воск, а также сухая желчь животных.
Препарат, в соответствии с аннотацией, способствует стимуляции работы печени, восстановлению моторных функций органов пищеварения, устранению воспалительных процессов, выведению токсических веществ из кишечника.
«Хофитол» — средство растительного происхождения на основе экстракта артишока полевого. Назначается в лечебных и профилактических целях.
Препарат, согласно инструкции, способствует очищению печени от токсинов, нормализации работы мочевыделительной и желчегонной системы. Многие пациенты отмечают на фоне приема «Хофитола» нормализацию артериального давления и улучшение аппетита.
«Одестон» — сильнодействующий желчегонный препарат синтетического происхождения, который необходимо принимать строго по назначению лечащего врача.
Применение этого средства позволит устранить боль в правом подреберье, тошноту, изжогу. «Одестон», как сказано в аннотации, усиливает синтез и эвакуацию желчи, снижая риск образования камней, а также снимает спазмы гладкой мускулатуры кишечника.
Помимо этого, врач может назначить гепатопротекторы — лекарства, которые необходимо принимать после удаления желчного пузыря. Это группа препаратов, направленных на нормализацию работы печени и других органов пищеварения.
«Карсил» — натуральный препарат для лечения и восстановления функций печени. Основа лекарства — экстракт плодов расторопши.
«Карсил», согласно инструкции, обладает мембраностабилизирующим и антигипоксическим свойствами. Кроме этого, средство препятствует жировому перерождению клеток печени и нарушению оттока желчи. Препарат способен значительно облегчить симптоматику заболеваний печени, при этом его часто назначают вместе с другими лекарствами.
«Урсофальк» — препарат на основе урсодезоксихолевой кислоты, которая обладает желчегонным и гипогликемическим действием.
Как сказано в инструкции, действующее вещество лекарственного средства снижает концентрацию холестерина в желчных протоках. Благодаря этому в желчи повышается содержание желчных кислот, которые способствуют растворению конкрементов. Помимо этого, препарат усиливает секрецию желудка и поджелудочной железы.
«Эссенциале Форте Н» — препарат, содержащий полиненасыщенные жирные кислоты, ускоряющие процесс восстановления клеток печени. Фосфолипиды бобов сои снижают вязкость желчи и регулируют жировой обмен.
Согласно инструкции «Эссенциале Форте Н» регулирует процессы углеводного и жирового обмена в организме, а также усиливает дезинтоксикационные функции печени. Фосфолипиды предотвращают жировую дистрофию органа, снижают вероятность образования новых камней в протоках. Это один из немногих препаратов, которые врачи иногда назначают беременным женщинам при проблемах с пищеварением.
«Гепабене» — натуральный гепатопротекторный препарат на основе растительных компонентов. В его состав входят экстракт травы дымянки лекарственной, плоды расторопши пятнистой и другие вещества.
Препарат, в соответствии с аннотацией, оказывает выраженный гепатопротекторный и желчегонный эффект, а также умеренное антиоксидантное действие. После курса приема «Гепабене» многие пациенты отмечают избавление от дискомфорта и спазмов в животе, устранение отрыжки и изжоги.
«Гепатрин» — это биологически активная добавка (БАД), признанная одной из наиболее эффективных для поддержания и восстановления функций печени.
Препарат содержит растительные экстракты расторопши, листьев артишока, витамины группы В, лецитин и другие вещества, улучшающие работу системы пищеварения. Вместе с тем «Гепатрин» не может применяться как самостоятельное лекарство, его назначают в составе комплексной терапии.
Важно! Несмотря на то, что многие перечисленные препараты изготовлены на основе натуральных растительных компонентов, их применение должно согласовываться с лечащим врачом. Бесконтрольный прием гепатопротекторных лекарств может привести к ухудшению самочувствия пациента, перенесшего операцию по удалению желчного пузыря.
Диета после удаления желчного пузыря
| Можно | Нельзя |
|---|---|
| Нежирное мясо: курица, индейка, телятина, крольчатина. | Жирное мясо и субпродукты: утка, гусь, свинина, сало, печень. |
| Супы на процеженном мясном или овощном бульоне. | Наваристые жирные бульоны. |
| Отварные и запеченные блюда, а также продукты, приготовленные на пару. | Жареное, копченое, острое, маринованное, соленое. |
| Запеченные овощи, сладкие фрукты. | Сырые овощи, кислые фрукты и ягоды. Грибы, лук, чеснок, имбирь под запретом в любом виде. |
| Кисломолочные продукты без сахара: кефир, обезжиренный творог, простокваша. | Сырое молоко, творожная масса, сладкий йогурт, мороженое, взбитые сливки, сметана. |
| Мед, зефир, мармелад, повидло. | Шоколад, выпечка, кондитерские изделия. |
| Галеты, сухое несладкое печенье, сухари, вчерашний хлеб. | Черный хлеб, свежие хлебобулочные изделия. |
| Травяные отвары, некрепкий черный или зеленый чай, соки, морсы, компоты. | Кофе, какао, крепкий чай. |
| Гречневая и перловая крупа, рис, овсянка, отруби. | Манная крупа, бобовые. |
Жизнь после удаления желчного пузыря: важные советы
Питание. Помимо дробного приема пищи, пациентам рекомендуется выпивать в день до 2 литров воды без газа. Запивать еду при этом нежелательно, чтобы не снижать концентрацию пищеварительных ферментов. Следует ограничивать употребление растительного и сливочного масла, сладостей и консервированных продуктов. Алкоголь и курение также под запретом.
Физическая активность. Несмотря на то, что интенсивные занятия спортом первые полгода не допускаются, движение необходимо для нормальной работы пищеварительной системы. Первые тренировки можно начинать на 6 неделе после операции. Сначала это может быть ходьба, затем по нарастающей легкий бег и упражнения в тренажерном зале.
Лекарства. Жить полноценно после удаления желчного пузыря помогает прием препаратов, стимулирующих выработку пищеварительных ферментов. Схему лечения должен составлять врач в соответствии с индивидуальными особенностями организма пациента. Самолечение и прием БАДов без согласования со специалистом не допускается.
Болевой синдром. Многие пациенты после холецистэктомии жалуются на боли в области печени. Этот орган лишен нервных окончаний, поэтому дискомфорт связан с операцией. Если боль не проходит, это может свидетельствовать о развитии постхолецистэктомического синдрома, или ПХЭС. Такое состояние вызвано нарушением работы билиарной системы и требует наблюдения у врача.
Помните, что даже после удаления желчного пузыря возможно образование новых камней в протоках, поскольку изначально эта проблема связана с изменением физико-химических свойств желчи. Для того чтобы не допустить осложнений, пациенту необходимо пересмотреть особенности питания и образа жизни, только в этом случае ситуацию можно взять под контроль и добиться улучшения самочувствия.
Ревматическая полимиалгия: редко диагностируемое, но нередко встречающееся заболевание
Ревматическая полимиалгия (РПМ) – воспалительное заболевание костно-мышечной системы с типичными проявлениями, «визитной карточкой» которого является сочетание болей в проксимальных группах мышц с высоким острофазовым воспалительным ответом, выраженным терапевтическим эффектом небольших доз преднизолона, которое развивается исключительно у лиц старше 50 лет. Разработанные современные классификационные критерии призваны облегчить своевременную постановку диагноза, однако не умаляют важности тщательного сбора анамнеза и осмотра пациента. Приводится дифференциальная диагностика РПМ. Несмотря на классический дебют и дальнейшее течение заболевания, своевременная диагностика значительно запаздывает, что обусловлено низкой осведомленностью врачей о данной патологии. Представлен клинический случай у пациентки в возрасте старше 50 лет. У больной наблюдались двусторонние боли в области плечевого пояса и повышение острофазовых показателей крови, также имелись утренняя скованность более 45 мин, двусторонний синовит плечевых суставов, отсутствие повышения уровня ревматоидного фактора и антител к циклическому цитруллинированному пептиду, что позволило расценить это состояние как РПМ. Дополнительным признаком стал также хороший эффект от приема преднизолона. Недостаточная осведомленность врачей в отношении возможного развития у пожилых пациентов РПМ послужила поводом для поздней верификации диагноза. После назначения глюкокортикоидов пациентка в течение 1 мес. вернулась к исходной массе тела. Полностью купированы субфебрилитет и артрит периферических суставов, восстановился объем активных движений в суставах.
Ключевые слова: ревматическая полимиалгия, классификационные критерии, глюкокортикоиды, острофазовые показатели крови.
Для цитирования: Башкова И.Б., Бусалаева Е.И. Ревматическая полимиалгия: редко диагностируемое, но нередко встречающееся заболевание. РМЖ. Медицинское обозрение. 2017;25(1):48-52.
Bashkova I.B.1, Busalaeva E.I. 1,2
1 Chuvash State University named after I.N. Ulyanov, Cheboksary2 Institute for Advanced Training of Doctors, Cheboksary
Rheumatic polymyalgia (RPM) is an inflammatory disease of the musculoskeletal system with typical manifestations, the most noticeable of which is a combination of pains in proximal muscle groups with a high acute phase inflammatory response, high efficacy of small doses of prednisolone, and which develops exclusively in people over 50 years old. The modern classification criteria are designed to facilitate the timely diagnosis, though careful collection of anamnesis and examination of the patient are of a great importance too. Differential diagnostics of RPM is given. Despite the classic debut and the further course of the disease, timely diagnosis is significantly delayed, which is due to low awareness of doctors about this pathology. A clinical case in a patient aged over 50 years is presented. The patient had a bilateral pain in the shoulder area and an increase in the acute phase blood values, the morning stiffness for more than 45 minutes, bilateral synovitis of the shoulder joints, no increase in the level of rheumatoid factor and anti-bodies to the cyclic citrullinated peptide, which allowed diagnosing RPM. A good effect of using prednisolone was an additional sign. Inadequate knowledge of physicians regarding the possible development of RPM in elderly patients, became the reason for a late verification of the diagnosis. After the appointment of glucocorticoids, the patient returned to the initial body weight within a month. The subfebrility and arthritis of peripheral joints was fully relieved, the volume of active movements in the joints was restored.
Key words: rheumatic polymyalgia, classification criteria, glucocorticoids, acute phase blood values.For citation: Bashkova I.B., Busalaeva E.I. Rheumatic polymyalgy: frequent disease, which is rarely diagnosed // RMJ. MEDICAL REVIEW. 2017. № 1. P. 48–52.
Статья посвящена проблеме ревматической полимиалгии. Приводится дифференциальная диагностика ревматической полимиалгии. Описан клинический случай данного заболевания.
Ведение
Клиническая картина РПМ
Диагностика РПМ
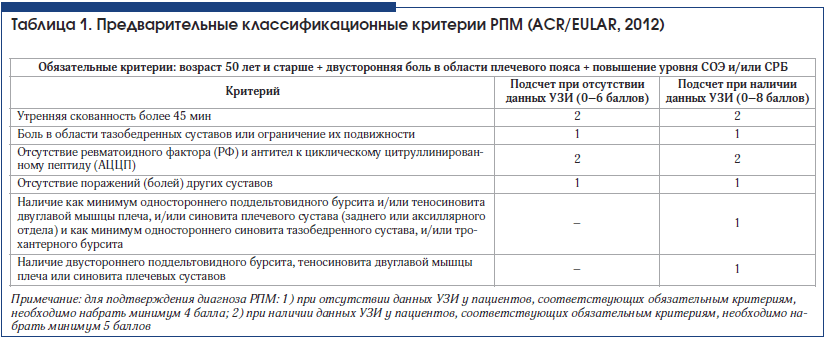
Облигатным признаком РПМ, отмечающимся практически у каждого пациента в активной фазе заболевания, является значительное повышение скорости оседания эритроцитов (СОЭ) выше 40 мм/ч по методу Вестергрена. Кроме того, наблюдается повышение других неспецифических показателей активности РПМ: уровня С-реактивного белка (СРБ), фибриногена, альфа-2-глобулинов, интерлейкина-6 [2]. Как правило, снижается уровень гемоглобина, но не ниже 90 г/л, анемия носит нормохромный, нормоцитарный характер. В литературе описываются случаи сочетания лейкоцитоза (до 23×109/л) и тромбоцитоза (до 640×109/л) у пациентов с РПМ [6], которые, вероятно, носят реактивный характер и снижаются на фоне терапии ГК.У 16–29% пациентов в активной фазе РПМ отмечается гиперферментемия, в частности, повышение активности щелочной фосфатазы и аспарагиновой трансаминазы [2]. Данные лабораторные изменения быстро нормализуются после начала терапии ГК. Несмотря на развитие при РПМ проксимального полимиалгического синдрома, повышение сывороточного уровня креатинфосфокиназы (КФК) и лактатдегидрогеназы (ЛДГ) не наблюдается. Не характерно обнаружение антинуклеарных и антинейтрофильных цитоплазматических антител, прокальцитониновый тест – отрицательный.Известно, что нередко РПМ может развиться одновременно с гигантоклеточным артериитом (ГКА), до или после дебюта системного васкулита. В популяционных исследованиях было показано, что клиника РПМ наблюдается у 40–60% с ГКА, а в 16–21% случаев РПМ присоединяется ГКА [2, 7]. С учетом высокой вероятности представительства обоих заболеваний у одного пациента со стороны лечащего врача требуется особая настороженность в плане своевременной диагностики скрыто протекающего васкулита. В этой связи следует обращать внимание на наличие у пациента жалоб на головные боли, преходящие нарушения жевания или зрения (диплопия, amaurosis fugax).Неоднократно предпринимались попытки создания диагностических критериев РПМ. На протяжении более трех десятилетий (до 2012 г.) наибольшей популярностью и известностью пользовались критерии H.A. Bird et al. (1979) [8]. Современные классификационные критерии РПМ, разработанные экспертами Американской коллегии ревматологов и Европейской антиревматической лиги в 2012 г., наряду с клиническими и лабораторными признаками включают еще и ультразвуковые критерии (табл. 1) [9]. Специфичность нового диагностического критерия – обнаружение субдельтовидного бурсита у пациента с РПМ – чрезвычайно высока и составляет 99,1% [10].
Приводим собственное наблюдение
Пациентка М., 71 год, самостоятельно обратилась на прием к ревматологу с жалобами на сильные боли, охватывающие область шеи и верхнего плечевого пояса. Боли носили двусторонний, постоянный характер, усиливались при движении, в т. ч. и ночью, при каждом изменении положения тела, кратковременное облегчение состояния приносил прием простых анальгетиков или НПВП. Также беспокоила скованность, наиболее выраженная утром после пробуждения (сохранялась более 1 ч) или любого длительного периода неподвижности. Болевой синдром сопровождался ограничением активных движений в суставах, пациентка нуждалась в посторонней помощи при выполнении элементарных бытовых и гигиенических действий. Еще одной жалобой было онемение пальцев кистей и трудности при сжатии кистей в кулак. Из конституциональных проявлений обращали на себя внимание повышение температуры тела до 37,5° С (на протяжении последних 4–5 нед.) и похудание на 5 кг за 4 мес. С 2010 г. наблюдалась у терапевта по поводу двустороннего коксартроза, проводились краткосрочные курсы приема симптоматических препаратов медленного действия (хондроитина сульфат) и нестероидных противовоспалительных препаратов (НПВП). Прогрессирующий характер поражения тазобедренных суставов и стойко сохраняющийся болевой синдром стали причиной последовательного проведения тотального эндопротезирования обоих суставов (2013, 2014 г.). В амбулаторных условиях дальнейшее лечение остеоартроза не проводилось. Резкое ухудшение состояния – с июня 2017 г., когда впервые отметила появлений болей в суставах и мышцах верхнего плечевого пояса и области шеи. В течение нескольких недель интенсивность суставно-мышечных болей нарастала, присоединились ночные боли, затруднения при самообслуживании, стала отмечать ежедневное повышение температуры тела до субфебрильных цифр. Появление онемения пальцев обеих кистей, парастезий (усиливались по ночам) послужило поводом к обращению к неврологу. При обследовании выявлен синдром запястного канала (туннельная нейропатия срединного нерва), носивший двусторонний характер. В июле 2017 г. в условиях травматологического отделения одного из городских стационаров были выполнены пластика карпальной связки левой кисти и невролиз срединного нерва слева. Значимого улучшения самочувствия пациентки в послеоперационном периоде не последовало, было предложено выполнение аналогичного оперативного вмешательства на другой кисти, от проведения которого она отказалась. Следует обратить внимание, что в условиях стационара не было обращено должного внимания на резкое повышение острофазовых показателей крови (СОЭ по методу Вестергрена – 78 мм/ч, СРБ – 53 мг/л). Интенсивный суставно-мышечный синдром с конституциональными проявлениями, сохранение высокого лабораторного воспалительного ответа, отсутствие эффекта от приема НПВП послужили поводом к обращению пациентки к ревматологу в сентябре 2017 г. При объективном осмотре: состояние средней степени тяжести, выражение лица страдальческое. Нуждается в посторонней помощи при раздевании. Диффузный отек кистей, кисти с трудом сжимаются в кулак. Выявлено ограничение активных движений в обоих плечевых суставах, при заведении рук за спину и за голову, болезненность при пальпации в области бугорков головок плечевых костей, лучезапястных суставов. Узелки Гебердена и Бушара в области межфаланговых суставов кистей. Послеоперационные рубцы по передненаружной поверхности обоих бедер. По внутренним органам и системам – без особенностей. По результатам дообследования: ревматоидный фактор (РФ) – 1,0 Ед/л, антитела к циклическому цитруллинированному пептиду (АЦЦП) – менее 7 Ед/мл (при верхней границе – до 17). Тиреотропный гормон – 4,02 мМЕ/л (при верхней границе – до 3,4) в отсутствие изменения сывороточного уровня тиреоидных гормонов. В протеинограмме отмечалось повышение содержания альфа-2-глобулинов в отсутствие изменения уровня общего белка. Уровни КФК, ЛДГ, трансаминаз, щелочной фосфатазы, кальция оставались в пределах референсных значений. Антинуклеарные антитела не обнаружены. При проведении УЗИ плечевых суставов выявлены двусторонний синовит плечевых суставов, бурсит сумки подлопаточной мышцы, более выраженный справа. Таким образом, у пациентки в возрасте старше 50 лет с двусторонними болями в области плечевого пояса и повышением острофазовых показателей крови (обязательные критерии) определялись дополнительные критерии: утренняя скованность более 45 мин (2 балла), отсутствие повышения в сы
воротке крови РФ и АЦЦП (2 балла), двусторонний синовит плечевых суставов по результатам УЗИ (1 балл), что позволило расценить это состояние как РПМ. Дополнительным признаком стал также хороший эффект от приема преднизолона в дозе 15 мг/сут, отмеченный через 3 сут от начала приема ГК.
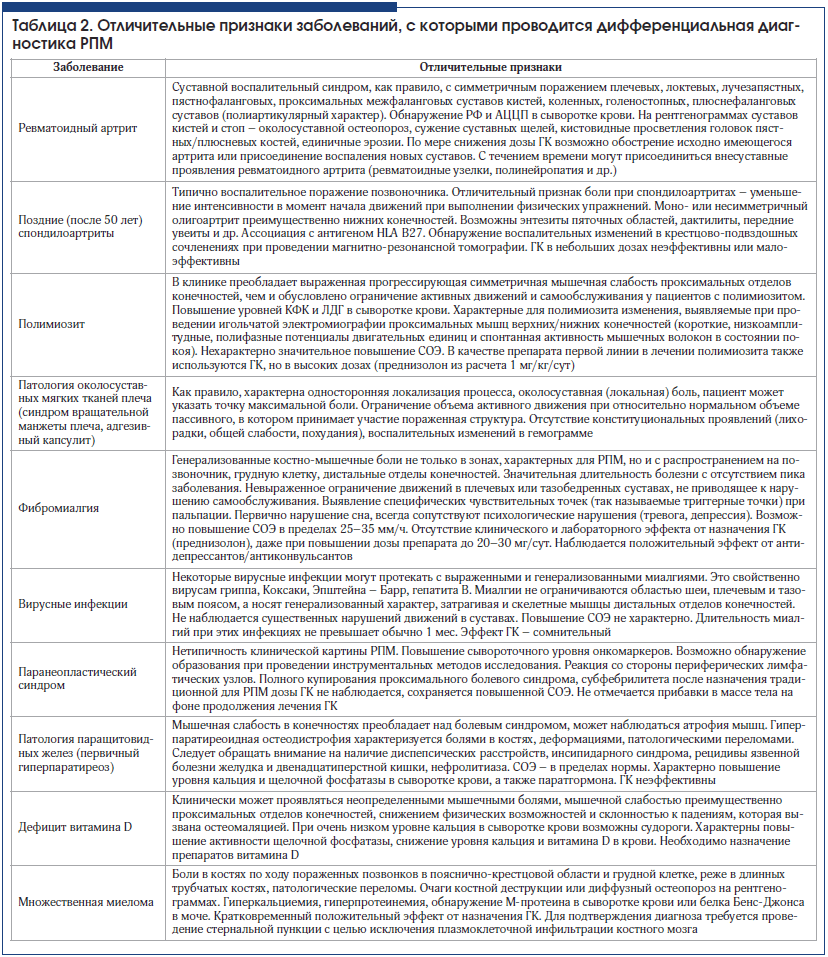
Недостаточная осведомленность врачей в отношении возможного развития у пожилых пациентов РПМ послужила поводом для поздней верификации диагноза (спустя 4 мес. от дебюта заболевания) и необоснованного проведения хирургического вмешательства. Необходимо также отметить, что диффузный умеренно выраженный отек правой кисти со сгибательной контрактурой пальцев, вероятно, за счет ладонного фасциита и парастезии пальцев полностью купировались на фоне лечения ГК. Спустя 1 мес. от начала терапии ГК наблюдалось снижение уровней СОЭ до 35 мм/ч (по методу Вестергрена) и СРБ до 12 мг/л. Пациентка в течение 1 мес. вернулась к исходной массе тела. Полностью купированы субфебрилитет и артрит периферических суставов, восстановился объем активных движений в суставах, в посторонней помощи не нуждается.В таблице 2 представлены основные заболевания, которые включаются в круг дифференциально-диагностического поиска при установлении диагноза РПМ, и их отличительные особенности, позволяющие исключить данные состояния.
Лечение РПМ
alt=»Лицензия Creative Commons» width=»» />
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.